Share This Article
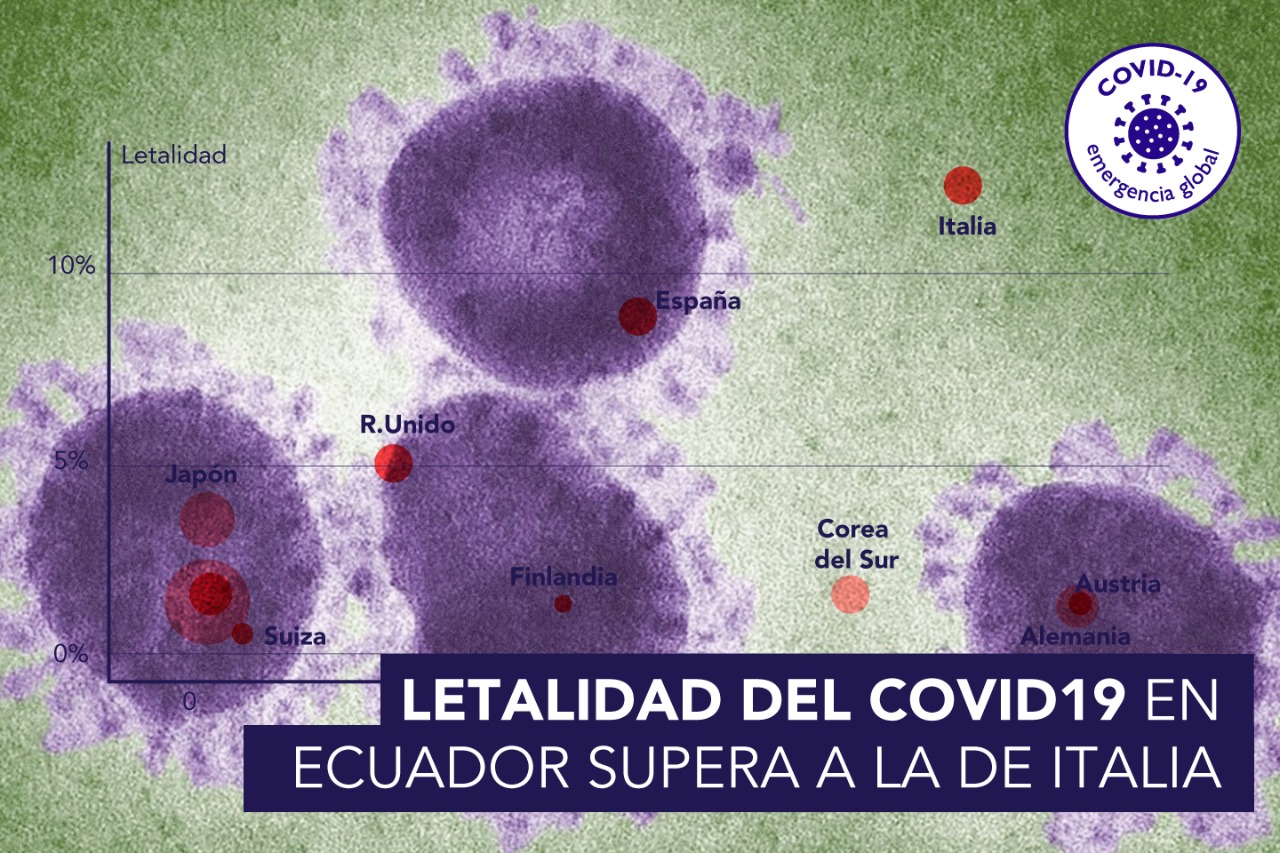
En medio de la veda informativa y de cifras oficiales ocultas sobre los impactos del coronavirus en Ecuador, en particular en la ciudad de Guayaquil, este medio realizó un análisis contando con el apoyo de profesionales del sector. Las conclusiones señalan que los niveles de letalidad en nuestro país (14%) son muy superiores a los de Italia (11%).
Según la Organización Mundial de la Salud (OMS), un contacto es una persona que estuvo: cara a cara a menos de 1 metro y por más de 15 minutos con alguien infectado por SARS-CoV-2 o tuvo contacto físico directo (sin equipo de protección personal adecuado) o es parte del personal de salud que dio atención directa a un paciente infectado sin equipo de protección. Además, esta exposición debió darse dos días antes de que la persona enferma presente síntomas y hasta 14 días luego de que los presentara.
Por ejemplo si usted estuvo en Guayaquil, la ciudad con más casos, haciendo fila en un banco por más de 15 minutos junto a alguien que estaba tosiendo y en esta persona se confirmó COVID-19, usted se convertiría en un contacto.
¿Pero, todos los contactos son iguales?
Según el Morbidity and Mortality Weekly Report, publicado el 6 de marzo de 2020 por el Centro para el Control y prevención de Enfermedades de los Estados Unidos (CDC por sus siglas en inglés) la probabilidad de desarrollar síntomas del COVID-19 incrementa sustancialmente cuando se convive en la misma casa con la persona infectada.
Tras realizar el monitoreo activo de 455 contactos por 15 días, los investigadores del CDC pudieron determinar que el porcentaje de personas que se contagian tras estar en contacto con alguien infectado de COVID-19 es de 0.45%.
Sin embargo, cuando el contacto se da en quienes viven en la casa con la persona infectada la probabilidad de desarrollar síntomas de la enfermedad se incrementa en al 10,5%.
La posibilidad de contagio fuera de casa también varía. Según los investigadores Hayward y Bale, existe un riesgo significativamente mayor de contraer la infección al usar bus o metro (en las ciudades que lo tienen) al acudir a supermercados o tiendas, al ir al teatro, asistir a fiestas y a lugares de culto entre otros.
Es importante recordar que no es lo mismo estar infectado que estar enfermo. Alguien infectado puede no estar enfermo (no presenta malestar general, fiebre, tos u otro síntoma); es decir que es asintomático/a. Este grupo de personas es el que representa un problema para controlar la pandemia ya que quienes están en él son capaces de transmitir el virus de manera inadvertida.

Por ello, varios países han optado por una estrategia consistente en realizar más pruebas a la población para poder detectar incluso a quienes son asintomáticos. Identificar a las personas asintomáticas posibilita la ejecución de medidas más específicas para controlar la propagación del virus.
Lo expuesto hasta aquí es útil para comprender el por qué la diferencia en los resultados entre los países afectados por el virus que han adoptado distintas estrategias y medidas para evitar o disminuir el número de contagios.
Estas medidas difieren según las capacidades que tienen los países para vigilar un evento sanitario global de esta magnitud; es decir, que dependen de contar con un sistema de vigilancia epidemiológico competente ya que la información que este sistema provee es fundamental para la toma de decisiones acertadas.

Diferentes estrategias han mostrado resultados con diferencias notables en la distribución de los casos y en la mortalidad de la enfermedad. Varios países, entre ellos Alemania y la República de Corea, han optado por masificar la toma de muestras para detectar más casos de COVID-19.

Corea ha montado un sistema de vigilancia sin precedentes. A más de la vigilancia convencional recurrió a la ubicación proporcionada por el Sistema de Posicionamiento Global (GPS por sus siglas en inglés) de los teléfonos celulares de las personas sospechosas de tener COVID-19.
Este tipo de información le permitió al sistema de vigilancia epidemiológica de ese país establecer la consistencia entre los síntomas del paciente sospechoso o enfermo que está siendo investigado, escapando del sesgo de memoria que pudiera presentar la persona que relata lo sucedido. Hicieron algo parecido con las tarjetas de crédito.
Por ello el manejar cifras e información consistentes sobre la pandemia y saber dónde estamos es asunto de vida o muerte.
¿Cómo se lleva el registro de casos y tests realizados?

En Ecuador desde el inicio de la pandemia hasta el 30 marzo de 2020 suponemos que existen 987 casos que no cuadran con las cifras oficiales.
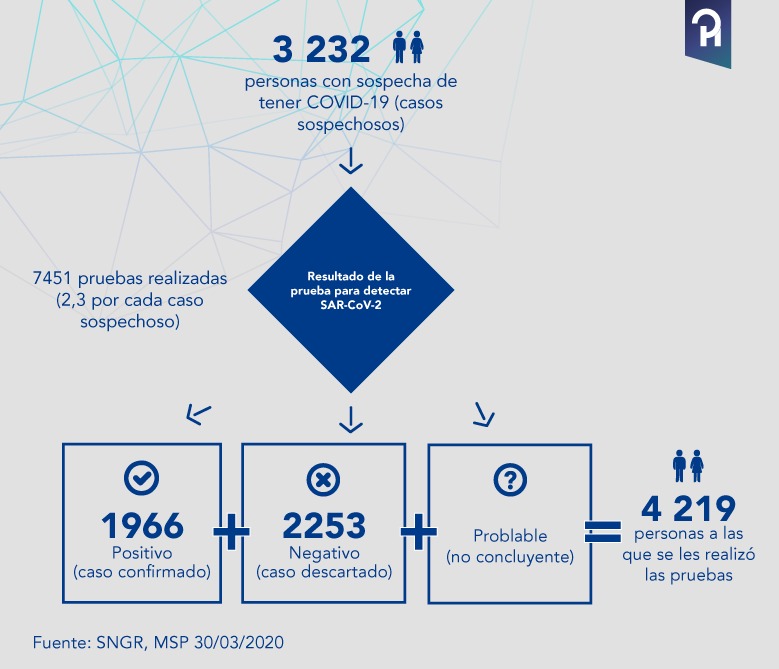
Esta es la explicación: hasta esa fecha (30 de marzo), se sospechaba que la infección estaba presente en 3 232 individuos, a ellos se les aplicó 7451 pruebas (cada sospechoso tuvo al menos dos pruebas) para determinar si eran casos:
- confirmados (positivos);
- descartados (negativos);
- probables (no concluyente).
Dicho de otro modo, para clasificar a un caso sospechoso en una de estas categorías según el resultado de la prueba. De los 3232 que hasta el 30 de marzo se les realizó la prueba del COVID19, 1.966 personas dieron positivo (confirmados) y 2.253 negativo (descartado).
La suma de confirmados y descartados da un resultado 4219 sujetos; eso quiere decir que hubo 987 personas más que los reportados como sospechosos.
El dato de casos probables no fue reportado por ninguna instancia gubernamental. Por lo tanto no es descabellado entender que estos 987 sujetos correspondan a casos probables que no han sido reportados.
Como comprenderá, en el contexto de una pandemia, es muy posible que los probables tengan la infección, pese a que la prueba no sea concluyente. Conocer el número de casos probables (no concluyentes), es útil para saber qué tanto sirven las pruebas que están siendo utilizadas y provee insumos para evaluar las acciones tomadas y modificarlas si es necesario, para eso sirve la ciencia.
¿Cuán letal (mortal) es el Coronavirus en Ecuador?
La coherencia de las cifras del reporte es central para construir una de las estadísticas más importantes: la de la tasa de letalidad del SARS-CoV-2 (o COVID-19). La tasa de letalidad es un valor, habitualmente expresado como un porcentaje, que da cuenta de la probabilidad que tiene la población de morir a causa de una enfermedad.
Se calcula dividiendo el número de personas que han muerto a causa de la infección para el número de personas que se encuentran infectadas, este resultado se multiplica por 100.
Según los datos publicados el 1 de abril de 2020 por la Secretaría Nacional de Gestión de Riesgos, con 2748 casos confirmados y 93 fallecidos, el 3,38% de las personas que son diagnosticadas de COVID-19 fallecen en el Ecuador. Esa sería la tasa de letalidad 3,38%
Sin embargo, debido al creciente número de cadáveres que permanecen en los domicilios de Guayaquil, las dudas sobre el número real de casos de contagio y de fallecidos a causa de la enfermedad por coronavirus abundan.
Según menciona El Universo, la semana previa al 01 de abril de 2020, el Registro Civil de Guayaquil inscribió el triple de actas de defunción (en promedio 120 diarias), comparadas con las que se inscriben habitualmente (30 o 40 al día).
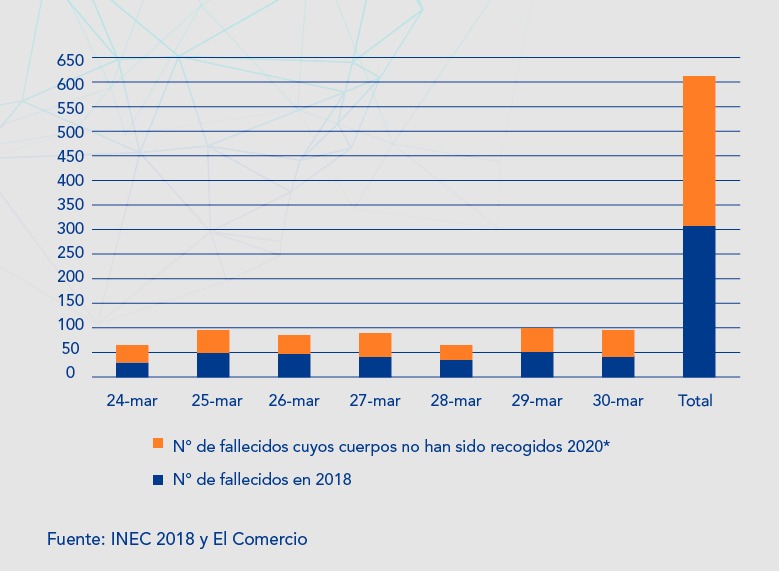
El diario El Comercio señala que tan sólo entre el 24 y el 30 de marzo, 306 cuerpos no fueron retirados de los domicilios en la ciudad de Guayaquil.
Comparativamente para ese período del 24 y 30 de marzo en el año 2018, el INEC registró 311 muertes. Ello que concuerda con el promedio de 44,2 registros diarios mencionado por el Registro Civil.
Hasta aquí podríamos decir que si en 2018 hubo 311 muertes y 306 en 2020 no existe mucha diferencia. Sin embargo, en 2018 este número de muertes no generó reportes de cadáveres que no pueden ser retirados de los domicilios ni funerarias colapsadas.
Por lo tanto, en el contexto de la pandemia, es probable que estos 306 cuerpos aumenten las cifras de fallecimientos por COVID-19 al menos a 399.
Es decir, los 93 fallecidos para esa fecha por Coronavirus según las cifras oficiales sumados a los 306 cuerpos que permanecen en los domicilios. Es muy improbable que 93 fallecidos por COVID-19 causaran la saturación de las funerarias y los servicios sanitarios.
Esto plantea 2 posibles escenarios
- Nuestra tasa de letalidad es mayor que la tasa internacional. Si sumamos los 93 casos reportados hasta el 1 de abril de 2020 con los 306 cuerpos que no han sido recogidos, los dividimos para el número de casos positivos y, finalmente, los multiplicamos por cien, obtenemos una tasa de letalidad para el Ecuador de alrededor de 14.4%, o sea, mayor que la de Italia.
- El número de casos de COVID-19 en el Ecuador está subestimado.
- Si el número de muertos real es 399 (306 + 93), y acogemos las estadísticas internacionales de letalidad (4%), para esta tasa se diera en el país, en Ecuador deberían existir alrededor de 9975 casos entre sintomáticos, asintomáticos y personas con complicaciones. Es decir que necesitaríamos de 9975 casos para que la tasa de letalidad sea de 4% con 399 muertos, o
- Los casos probables son aquellos en los que la prueba no ha podido descartar o confirmar la infección por SARS-CoV-2 o aquellos a los que por alguna razón no se les puede realizar la prueba, como menciona la OMS; por lo tanto, los fallecidos bajo estas circunstancias (pandemia) deberían ser considerados como casos probables.
Pese a lo apurado que pueda parecer el análisis, considere que se realiza a partir de la información con la que contamos y que existen contradicciones entre los datos y los discursos de las autoridades.
Las incógnitas que plantea la propia tasa de letalidad nos lleva a concluir que existe inequidad no solo en la pruebas diagnósticas sino en el morir con dignidad.
Es el momento de enfrentar la álgida crisis sanitaria y social por la que atraviesa el país y dejar de lado manejos políticos con perspectivas electorales de la misma.